Quyết định 292/QĐ-BYT năm 2024 hướng dẫn chẩn đoán, điều trị bệnh Tay chân miệng do Bộ trưởng Bộ Y tế ban hành
|
BỘ Y TẾ |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
|
Số: 292/QĐ-BYT |
Hà Nội, ngày 06 tháng 02 năm 2024 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH TAY CHÂN MIỆNG
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật Khám bệnh, chữa bệnh năm 2023;
Căn cứ Nghị định số 95/2022/NĐ-CP ngày 15 tháng 11 năm 2022 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh - Bộ Y tế.
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này “Hướng dẫn chẩn đoán và điều trị bệnh tay chân miệng” thay thế “Hướng dẫn chẩn đoán và điều trị bệnh tay chân miệng” ban hành kèm theo Quyết định số 1003/QĐ-BYT ngày 30/3/2012 của Bộ Y tế.
Điều 2. Hướng dẫn chẩn đoán, điều trị bệnh tay chân miệng được áp dụng tại các cơ sở khám bệnh, chữa bệnh trong cả nước.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Chánh Thanh tra Bộ, các Vụ trưởng, Cục trưởng của các Vụ/Cục thuộc Bộ Y tế; Giám đốc các cơ sở khám bệnh, chữa bệnh trực thuộc Bộ Y tế; Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc Trung ương; Thủ trưởng Y tế các Bộ, ngành; Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
|
|
KT. BỘ TRƯỞNG |
HƯỚNG DẪN
CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH TAY CHÂN MIỆNG
(Ban hành kèm theo Quyết định số 292/QĐ-BYT, ngày 06 tháng 02 năm 2024 của Bộ trưởng Bộ Y tế)
DANH SÁCH BAN BIÊN SOẠN
“HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH TAY CHÂN MIỆNG”
Chỉ đạo biên soạn
|
Gs.Ts. Trần Văn Thuấn |
Thứ trưởng Bộ Y tế |
|
Chủ biên |
|
|
Gs.Ts. Nguyễn Văn Kính |
Phó Chủ tịch thường trực Tổng Hội Y học Việt Nam, nguyên Giám đốc Bệnh viện Bệnh Nhiệt đới Trung ương |
|
Đồng chủ biên |
|
|
PGs.Ts. Lương Ngọc Khuê |
Cục trưởng Cục Quản lý Khám, chữa bệnh |
|
Tham gia biên soạn |
|
|
Ts. Nguyễn Trọng Khoa |
Phó Cục trưởng Cục Quản lý Khám, chữa bệnh |
|
Ts. Nguyễn Văn Vĩnh Châu |
Phó Giám đốc Sở Y tế TP Hồ Chí Minh |
|
PGs.Ts. Nguyễn Thanh Hùng |
Giám đốc Bệnh viện Nhi đồng 1 TP Hồ Chí Minh |
|
BsCKII. Trịnh Hữu Tùng |
Giám đốc Bệnh viện Nhi đồng 2 TP Hồ Chí Minh |
|
PGs.Ts. Trương Quang Định |
Giám đốc Bệnh viện Nhi đồng TP Hồ Chí Minh |
|
Ts. Cao Việt Tùng |
Phó Giám đốc Bệnh viện Nhi Trung ương |
|
BsCKII. Nguyễn Trung Cấp |
Phó Giám đốc Bệnh viện Bệnh Nhiệt đới Trung ương |
|
Ts. Ngô Ngọc Quang Minh |
Phó Giám đốc Bệnh viện Nhi đồng 1 |
|
Ts. Phạm Đình Nguyên |
Phó Giám đốc Bệnh viện Nhi đồng 1 |
|
BsCKII. Nguyễn Minh Tiến |
Phó Giám đốc Bệnh viện Nhi đồng Thành phố |
|
Ths. Nguyễn Trần Nam |
Phó Giám đốc Bệnh viện Nhi đồng TP Hồ Chí Minh |
|
BsCKIl. Lư Lan Vi |
Phó Giám đốc Bệnh viện Bệnh Nhiệt đới TP Hồ Chí Minh |
|
TTND.Bs. Bạch Văn Cam |
Phó Chủ tịch Hội Hồi sức cấp cứu Việt Nam |
|
Ths. Trương Lê Vân Ngọc |
Trưởng phòng Nghiệp vụ - Bảo vệ sức khỏe cán bộ, Cục Quản lý Khám, chữa bệnh |
|
Bs. Trương Hữu Khanh |
Cố vấn chuyên môn Khoa nhiễm - Thần kinh, Bệnh viện Nhi đồng 1 |
|
PGs.Ts. Tạ Anh Tuấn |
Trưởng khoa Điều trị tích cực Nội khoa, Bệnh viện Nhi Trung ương |
|
Ts. Nguyễn Văn Lâm |
Giám đốc Trung tâm Bệnh Nhiệt đới, Bệnh viện Nhi Trung ương |
|
Ts. Cao Vũ Hùng |
Giám đốc trung tâm Thần kinh, Bệnh viện Nhi Trung ương |
|
PGs.Ts. Phạm Văn Quang |
Trưởng khoa HSTC-CĐ, Bệnh viện Nhi đồng 1 |
|
PGs.Ts. Phùng Nguyễn Thế Nguyên |
Trưởng khoa Hồi sức Nhiễm, Bệnh viện Nhi đồng 1 |
|
BsCKII. Dư Tuấn Quy |
Trưởng khoa Nhiễm - Thần kinh, Bệnh viện Nhi đồng 1 |
|
BsCKII. Đinh Tấn Phương |
Trưởng khoa cấp cứu, Bệnh viện Nhi đồng 1 |
|
Ts. Lê Nguyễn Thanh Nhàn |
Trưởng phòng Chỉ đạo tuyến, Bệnh viện Nhi đồng 1 |
|
BsCKII. Cao Minh Hiệp |
Trưởng phòng Kế hoạch tổng hợp, Bệnh viện Nhi đồng 1 |
|
BsCKII. Đỗ Châu Việt |
Trưởng khoa Hồi sức Nhiễm - Covid 19, Bệnh viện Nhi đồng 2 |
|
BsCKII. Lê Vũ Phượng Thy |
Trưởng khoa HSTC-CĐ, Bệnh viện Nhi đồng TP Hồ Chí Minh |
|
Ts. Phan Tứ Quí |
Trưởng khoa cấp cứu - Hồi sức tích cực - Chống độc Trẻ em, Bệnh viện Bệnh Nhiệt đới TP Hồ Chí Minh |
|
BsCK.II. Phan Vĩnh Thọ |
Trưởng khoa cấp cứu, Bệnh viện Bệnh Nhiệt đới TP Hồ Chí Minh |
|
Ts.Ds. Nguyễn Thị Hồng Hà |
Trưởng khoa Dược, Bệnh viện Nhi Trung ương |
|
Ths. Nguyễn Đình Qui |
Phó Trưởng khoa Nhiễm, Bệnh viện Nhi đồng 2 |
|
BsCKI. Trương Thị Ngọc Phú |
Phó Trưởng phòng Kế hoạch tổng hợp, Bệnh viện Nhi đồng 2 |
|
Ths. Nguyễn Hữu Nhân |
Phó Trưởng khoa cấp cứu, Bệnh viện Nhi đồng TP Hồ Chí Minh |
|
Ts. Huỳnh Trung Triệu |
Phó Trưởng khoa cấp cứu - Hồi sức tích cực - Chống độc Trẻ em, Bệnh viện Bệnh Nhiệt đới TP Hồ Chí Minh |
|
Ths. Lê Kim Dung |
Chuyên viên chính phòng Nghiệp vụ - Bảo vệ sức khỏe cán bộ, Cục Quản lý Khám, chữa bệnh |
|
BsCKIl. Cao Đức Phương |
Chuyên viên chính phòng Nghiệp vụ - Bảo vệ sức khỏe cán bộ, Cục Quản lý Khám, chữa bệnh |
|
BsNT. Bùi Thị Thúy |
Phó trưởng phòng Kế hoạch tổng hợp, Bệnh viện Bệnh Nhiệt đới Trung ương |
|
Ths.ĐD. Nguyễn Thị Cẩm Lệ |
Trưởng phòng Điều dưỡng Bệnh viện Nhi đồng 1 |
|
ĐDCKI. Lê Thị Uyên Ly |
Điều dưỡng Trường khoa HSTC-CĐ, Bệnh viện Nhi đồng 1 |
|
Ths. Đỗ Thị Huyền Trang |
Cục Quản lý Khám, chữa bệnh |
MỤC LỤC
HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH TAY CHÂN MIỆNG
I. ĐẠI CƯƠNG
II. CHẨN ĐOÁN
1. Lâm sàng
1.1. Triệu chứng lâm sàng
1.2. Các thể lâm sàng
2. Cận lâm sàng
2.1. Các xét nghiệm cơ bản
2.2. Các xét nghiệm theo dõi, phát hiện biến chứng
2.3. Xét nghiệm phát hiện vi rút (nếu có điều kiện) từ độ 2b trở lên hoặc cần chẩn đoán phân biệt
2.4. Chụp cộng hưởng từ não
3. Chẩn đoán
3.1. Chẩn đoán ca lâm sàng: dựa vào lâm sàng và dịch tễ học
3.2. Chẩn đoán xác định
4. Chẩn đoán phân biệt
4.1. Các bệnh có biểu hiện loét miệng
4.2. Các bệnh có phát ban da
4.3. Viêm não - màng não
4.4. Nhiễm khuẩn huyết, sốc nhiễm khuẩn, viêm phổi
5. Biến chứng
5.1. Biến chứng thần kinh
5.2. Biến chứng tim mạch, hô hấp
6. Phân độ lâm sàng
6.1. Độ 1 (Tay chân miệng không có biến chứng)
6.2. Độ 2 (Tay chân miệng có biến chứng thần kinh)
6.3. Độ 3 (Tay chân miệng biến chứng rối loạn thần kinh thực vật nặng)
6.4. Độ 4 (Tay chân miệng suy hô hấp tuần hoàn nặng)
III. ĐIỀU TRỊ
1. Nguyên tắc điều trị:
2. Phân tuyến điều trị:
2.1. Trạm y tế xã và phòng khám tư nhân
2.2. Bệnh viện huyện, bệnh viện tư nhân
2.3. Bệnh viện đa khoa khu vực, đa khoa tỉnh, chuyên khoa Nhi tuyến tỉnh
2.4. Bệnh viện Nhi, Truyền nhiễm và các Bệnh viện được Bộ Y tế phân công là bệnh viện tuyến cuối của các khu vực
3. Điều trị cụ thể:
3.1. Độ 1: Tay chân miệng không có biến chứng
3.2. Độ 2: Tay chân miệng có biến chứng thần kinh
3.3. Độ 3: Tay chân miệng biến chứng rối loạn thần kinh thực vật nặng
4.4. Độ 4: Tay chân miệng suy hô hấp tuần hoàn nặng
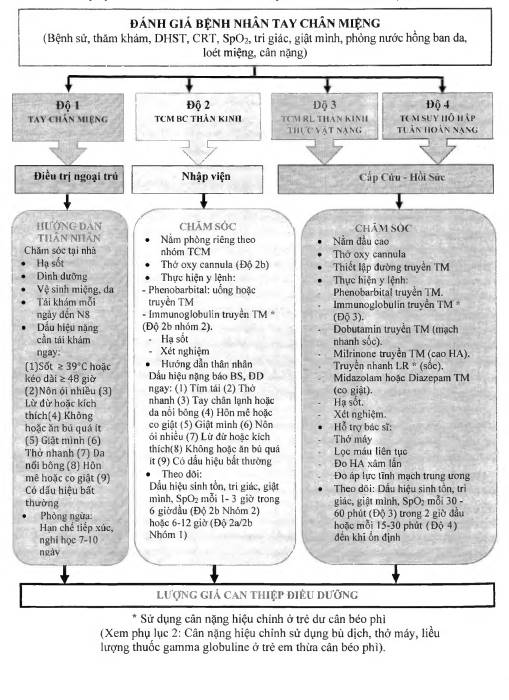
IV. CHĂM SÓC ĐIỀU DƯỠNG BỆNH TAY CHÂN MIỆNG
V. TIÊU CHUẨN XUẤT VIỆN
VI. PHÒNG BỆNH
1. Nguyên tắc phòng bệnh
2. Phòng bệnh tại các cơ sở y tế
3. Phòng bệnh ở cộng đồng
Phụ lục 1: PHIẾU ĐÁNH GIÁ, PHÂN ĐỘ VÀ XỬ TRÍ BỆNH TAY CHÂN MIỆNG
Phụ lục 2: CÂN NẶNG HIỆU CHỈNH SỬ DỤNG BÙ DỊCH, THỞ MÁY, LIỀU LƯỢNG
Phụ lục 3: LƯU ĐỒ CHĂM SÓC BỆNH TAY CHÂN MIỆNG
HƯỚNG DẪN
CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH TAY CHÂN MIỆNG
(Ban hành kèm theo Quyết định số 292/QĐ-BYT, ngày 06 tháng 02 năm 2024 của Bộ trưởng Bộ Y tế)
- Bệnh tay chân miệng là bệnh truyền nhiễm do vi rút đường ruột gây ra, lây từ người sang người chủ yếu theo đường tiêu hóa, dễ gây thành dịch. Bệnh xảy ra quanh năm và gặp ở mọi lứa tuổi nhưng thường gặp ở trẻ dưới 5 tuổi.
- Tác nhân gây bệnh thường gặp là Coxsackie virus A6, A10, A16 và Enterovirus 71 (EV71).
- Biểu hiện chính là tổn thương da, niêm mạc dưới dạng phỏng nước ở các vị trí đặc biệt như niêm mạc miệng, lòng bàn tay, lòng bàn chân, mông, gối.
- Bệnh có thể gây nhiều biến chứng nguy hiểm như viêm não - màng não, viêm cơ tim, phù phổi cấp dẫn đến tử vong nếu không được phát hiện sớm và xử trí kịp thời. Các trường hợp biến chứng nặng thường do EV71.
- Trên thế giới hiện nay đã có vắc xin phòng bệnh.
1. Lâm sàng:
1.1. Triệu chứng lâm sàng
- Giai đoạn ủ bệnh: 3-7 ngày.
- Giai đoạn khởi phát: từ 1 - 2 ngày với các triệu chứng như sốt nhẹ, mệt mỏi, đau họng, biếng ăn, tiêu chảy vài lần trong ngày.
- Giai đoạn toàn phát: có thể kéo dài 3 -10 ngày với các triệu chứng điển hình của bệnh:
+ Loét miệng: vết loét đỏ hay phỏng nước đường kính 2 - 3mm ở niêm mạc miệng, lợi, lưỡi, gây đau miệng, bỏ ăn, bỏ bú, tăng tiết nước bọt.
+ Sang (tổn) thương đa dạng hồng ban hoặc bóng nước ở lòng bàn tay, khuỷu tay, lòng bàn chân, gối, mông, cùi trỏ; tồn tại trong thời gian ngắn (dưới 7 ngày) sau đó có thể để lại vết thâm, rất hiếm khi loét hay bội nhiễm.
+ Sốt nhẹ.
+ Ăn, bú kém.
+ Biến chứng thần kinh, tim mạch, hô hấp thường xuất hiện sớm từ ngày 2 đến ngày 5, có thể đến ngày 7 của bệnh.
+ Giật mình chới với là dấu hiệu quan trọng báo hiệu biến chứng thần kinh. Trẻ sốt cao hoặc nôn nhiều dễ có nguy cơ biến chứng.
- Giai đoạn lui bệnh: thường từ 3 - 5 ngày sau giai đoạn toàn phát, trẻ hồi phục hoàn toàn nếu không có biến chứng.
1.2. Các thể lâm sàng
- Thể tối cấp: bệnh diễn tiến rất nhanh có các biến chứng nặng như suy tuần hoàn, suy hô hấp, hôn mê dẫn đến tử vong trong vòng 24 - 48 giờ.
- Thể cấp tính với bốn giai đoạn điển hình như trên.
- Thể không điển hình: dấu hiệu phát ban không rõ ràng hoặc chỉ có loét miệng hoặc chỉ có triệu chứng thần kinh, tim mạch, hô hấp mà không phát ban và loét miệng.
2. Cận lâm sàng
2.1. Các xét nghiệm cơ bản:
- Công thức máu: Bạch cầu thường trong giới hạn bình thường. Bạch cầu tăng > 16 G/L; đường huyết tăng > 160 mg% (8,9 mmol/L) hay tiểu cầu tăng > 400 G/L thường liên quan đến biến chứng.
- Protein C phản ứng (CRP) (nếu có điều kiện) trong giới hạn bình thường (< 10 mg/L).
- Đường huyết, điện giải đồ, X-quang phổi đối với các trường hợp có biến chứng từ độ 2b.
2.2. Các xét nghiệm theo dõi, phát hiện biến chứng:
- Khí máu khi có suy hô hấp.
- Troponin I, siêu âm tim khi có nhịp tim nhanh ≥ 150 lần/phút, nghi ngờ viêm cơ tim hoặc sốc.
- Dịch não tủy:
+ Chỉ định chọc dò tủy sống khi nghi ngờ có các dấu hiệu tổn thương thần kinh.
+ Xét nghiệm Protein bình thường hoặc tăng, số lượng tế bào trong giới hạn bình thường hoặc tăng, có thể là bạch cầu đơn nhân hay bạch cầu đa nhân ưu thế.
2.3. Xét nghiệm phát hiện vi rút (nếu có điều kiện) từ độ 2b trở lên hoặc cần chẩn đoán phân biệt:
- Lấy bệnh phần hầu họng, phỏng nước, trực tràng, dịch não tủy để thực hiện xét nghiệm RT-PCR hoặc phân lập vi rút chẩn đoán xác định nguyên nhân.
- Test nhanh kháng thể IgM EV71: từ ngày thứ 4 trở đi đối với trường hợp bệnh TCM từ độ 3 trở lên kèm bệnh cảnh lâm sàng không điển hình và không có điều kiện làm PCR.
2.4. Chụp cộng hưởng từ não: thực hiện khi có điều kiện cho các trường hợp nghi ngờ có biến chứng tổn thương thần kinh.
3. Chẩn đoán
3.1. Chẩn đoán ca lâm sàng: dựa vào lâm sàng và dịch tễ học
- Yếu tố dịch tễ: căn cứ vào tuổi, mùa, vùng lưu hành bệnh, số trẻ mắc trong cùng một thời gian.
- Lâm sàng: phỏng nước điển hình ở miệng, lòng bàn tay, lòng bàn chân, gối, mông, kèm sốt hoặc không.
3.2. Chẩn đoán xác định
Xét nghiệm RT-PCR hoặc phân lập có vi rút đường ruột.
4. Chẩn đoán phân biệt
4.1. Các bệnh có biểu hiện loét miệng
Viêm loét miệng (áp-tơ): vết loét sâu, có dịch tiết, hay tái phát.
4.2. Các bệnh có phát ban da
- Sốt phát ban: hồng ban xen kẽ ít dạng sẩn, thường có hạch sau tai.
- Dị ứng: hồng ban đa dạng, không có phỏng nước.
- Viêm da mủ: đỏ, đau, có mủ.
- Thủy đậu: phỏng nước nhiều lứa tuổi, rải rác toàn thân.
- Nhiễm khuẩn huyết do não mô cầu: mảng xuất huyết hoại tử trung tâm.
- Sốt xuất huyết Dengue: chấm xuất huyết, bầm máu, xuất huyết niêm mạc.
4.3. Viêm não - màng não
- Viêm màng não do vi khuẩn.
- Viêm não - màng não do vi rút khác.
4.4. Nhiễm khuẩn huyết, sốc nhiễm khuẩn, viêm phổi
5. Biến chứng
Biến chứng thần kinh, tim mạch, hô hấp thường xuất hiện sớm từ ngày 2 đến ngày 5, có thể đến ngày 7 của bệnh.
5.1. Biến chứng thần kinh: viêm não, viêm thân não, viêm não tủy, viêm màng não.
- Giật mình chới với: từng cơn ngắn 1 - 2 giây, chủ yếu ở tay và chân, dễ xuất hiện khi bắt đầu giấc ngủ hay khi cho trẻ nằm ngửa.
- Ngủ gà, bứt rứt, chới với, đi loạng choạng, run chi, mắt nhìn ngược.
- Rung giật nhãn cầu.
- Yếu, liệt chi (liệt mềm cấp).
- Liệt dây thần kinh sọ não.
- Co giật, hôn mê là dấu hiệu nặng, thường đi kèm với suy hô hấp, suy tuần hoàn.
- Tăng trương lực cơ (biểu hiện duỗi cứng mất não, gồng cứng mất vỏ).
5.2. Biến chứng tim mạch, hô hấp: viêm cơ tim, phù phổi cấp, tăng huyết áp, suy tim, trụy mạch.
- Mạch nhanh > 150 lần/phút.
- Thời gian đổ đầy mao mạch chậm > 2 giây.
- Da nổi bông (nổi vân tím), vã mồ hôi, chi lạnh. Các biểu hiện rối loạn vận mạch có thể chỉ khu trú ở 1 vùng cơ thể (1 tay, 1 chân).
- Giai đoạn đầu có huyết áp tăng (HA tâm thu: trẻ dưới 1 tuổi ≥ 100 mmHg, trẻ từ 1 - 2 tuổi ≥ 110 mmHg, trẻ trên 2 tuổi ≥ 115 mmHg), giai đoạn sau mạch, huyết áp không đo được.
- Khó thở: thở nhanh, rút lõm ngực, khò khè, thở rít thì hít vào, thở nông, thở bụng, thở không đều hoặc SpO2 < 94%.
- Phù phổi cấp: sùi bọt hồng, khó thở, tím tái, phổi nhiều ran ẩm, nội khí quản có máu hay bọt hồng.
6. Phân độ lâm sàng
(Phụ lục 1: Phiếu đánh giá, phân độ và xử trí bệnh tay chân miệng)
6.1. Độ 1 (Tay chân miệng không có biến chứng)
Trẻ chỉ có phát ban tay chân miệng và/hoặc loét miệng
6.2. Độ 2 (Tay chân miệng có biến chứng thần kinh)
6.2.1. Độ 2a (Tay chân miệng có biến chứng thần kinh)
Có ≥ 1 dấu hiệu sau:
- Bệnh sử có giật mình dưới 2 lần/30 phút và không có lúc khám.
- Sốt trên 39°C hay sốt trên 2 ngày kèm nôn ói nhiều, lừ đừ, khó ngủ, quấy khóc vô cớ.
6.2.2. Độ 2b (Tay chân miệng có biến chứng thần kinh nặng)
Có dấu hiệu thuộc nhóm 1 hoặc nhóm 2:
a) Nhóm 1 (Tay chân miệng có biến chứng thần kinh nặng nhóm 1):
Có ≥ 1 dấu hiệu sau:
- Giật mình ghi nhận lúc khám.
- Bệnh sử có giật mình ≥ 2 lần/30 phút.
- Bệnh sử có giật mình kèm theo một dấu hiệu sau:
+ Ngủ gà.
+ Mạch nhanh >130 lần/ phút (không sốt).
(Trẻ sốt: khi trẻ sốt > 38°C, mạch tăng mỗi 10 nhịp khi thân nhiệt tăng 1°C)
b) Nhóm 2 (Tay chân miệng có biến chứng thần kinh nặng nhóm 2):
Có ≥ 1 dấu hiệu sau:
- Nhóm 1 và sốt cao ≥ 39°C không đáp ứng với thuốc hạ sốt.
- Mạch nhanh > 150 lần/phút (không sốt).
(Trẻ sốt: khi trẻ sốt > 38°C, mạch tăng mỗi 10 nhịp khi thân nhiệt tăng 1°C)
- Thất điều: run chi, run người, đi loạng choạng.
- Rung giật nhãn cầu, lác mắt.
- Yếu chi hoặc liệt chi.
- Liệt thần kinh sọ: nuốt sặc, thay đổi giọng nói.
- Tăng trương lực cơ.
- Rối loạn tri giác (Glassgow < 10 hoặc mức P thang điểm AVPU).
6.3. Độ 3 (Tay chân miệng biến chứng rối loạn thần kinh thực vật nặng)
Có ≥ 1 dấu hiệu sau:
- Mạch nhanh > 170 lần/ phút (không sốt).
(Trẻ sốt: khi trẻ sốt > 38°C, mạch tăng mỗi 10 nhịp khi thân nhiệt tăng 1°C)
Một số trường hợp có thể xuất hiện mạch chậm, cần đánh giá thêm về huyết áp và tri giác.
- Huyết áp tâm thu tăng:
+ Trẻ dưới 12 tháng HA ≥ 100mmHg
+ Trẻ từ 12 tháng đến < 24 tháng HA ≥ 110mmHg
+ Trẻ ≥ 24 tháng HA ≥ 115 mmHg
- Thở nhanh, khó thở, thở rít hoặc SpO2 < 94%.
- Da nổi bông (vân tím), vã mồ hôi, chi lạnh.
6.4. Độ 4 (Tay chân miệng suy hô hấp tuần hoàn nặng)
Trẻ có ≥ 1 dấu hiệu sau:
- Ngưng thở, rối loạn nhịp thở.
- Tím tái hoặc SpO2 < 92%.
- Phù phổi cấp.
- Sốc khi trẻ có 1 trong 3 tiêu chuẩn sau:
+ Mạch không bắt được, HA không đo được.
+ Tụt HA: HA tâm thu < 70mmHg (trẻ <12 tháng), < 80mmHg (trẻ > 12 tháng).
+ HA kẹp: hiệu áp ≤ 25mmHg.
III. ĐIỀU TRỊ
1. Nguyên tắc điều trị:
- Cấp cứu và xử trí kịp thời các trường hợp nặng.
- Phân độ đúng và điều trị phù hợp theo phân độ.
- Hiện nay chưa có thuốc điều trị đặc hiệu, chỉ điều trị hỗ trợ.
- Theo dõi sát để phát hiện sớm các biến chứng.
- Bảo đảm dinh dưỡng đầy đủ, nâng cao thể trạng.
2. Phân tuyến điều trị:
2.1. Trạm y tế xã và phòng khám tư nhân
- Khám và điều trị ngoại trú bệnh tay chân miệng độ 1
- Chuyển tuyến đối với bệnh tay chân miệng độ 2a trở lên hoặc độ 1 với trẻ dưới 12 tháng hoặc có bệnh phối hợp kèm theo.
2.2. Bệnh viện huyện, bệnh viện tư nhân.
- Khám, điều trị bệnh tay chân miệng độ 1 và 2a.
- Chuyển tuyến: đối với bệnh tay chân miệng độ 2b trở lên hoặc độ 2a có bệnh phối hợp kèm theo.
- Hội chẩn với tuyến trên và thực hiện phối hợp chuyển tuyến.
2.3. Bệnh viện đa khoa khu vực, đa khoa tỉnh, chuyên khoa Nhi tuyến tỉnh.
- Khám, điều trị bệnh tay chân miệng tất cả các độ.
- Chuyển tuyến: đối với bệnh tay chân miệng độ 3, độ 4 khi không có đủ điều kiện hồi sức tích cực Nhi, đảm bảo chuyển viện an toàn.
- Hội chẩn với tuyến trên và thực hiện phối hợp chuyển tuyến.
2.4. Bệnh viện Nhi, Truyền nhiễm và các Bệnh viện được Bộ Y tế phân công là bệnh viện tuyến cuối của các khu vực.
Khám, điều trị bệnh tay chân miệng tất cả các độ.
3. Điều trị cụ thể:
Đánh giá, phân loại và xử trí theo phân độ bệnh tay chân miệng cho tất cả bệnh nhi tới khám. (Phụ lục 1: Phiếu đánh giá, phân độ và xử trí bệnh tay chân miệng)
3.1. Độ 1: Tay chân miệng không có biến chứng
Điều trị ngoại trú và theo dõi tại y tế cơ sở
- Dinh dưỡng đầy đủ theo tuổi, thức ăn lỏng, dễ tiêu, để nguội mát, chia nhiều bữa nhỏ. Trẻ còn bú cần tiếp tục cho ăn sữa mẹ.
- Hạ sốt, giảm đau bằng Paracetamol liều 10 - 15 mg/kg/lần (uống) hoặc 10-15 mg/kg/lần đặt hậu môn mỗi 4 - 6 giờ hoặc Ibuprofen 5-10 mg/kg/lần mỗi 6 - 8 giờ.
- Làm dịu vết loét miệng bằng thuốc băng niêm mạc đường tiêu hóa antacid.
- Vệ sinh răng miệng.
- Nghỉ ngơi, tránh kích thích.
- Chăm sóc tổn thương da: không làm vỡ các mụn nước, có thể bôi dung dịch sát khuẩn vào các mụn nước vỡ như dung dịch Povidone-iodine, xanh methylene.
- Cho trẻ nghỉ học, sau 7-10 ngày kể từ khi phát bệnh mới cho trẻ đi học lại.
- Tránh lây lan bệnh cho các thành viên khác trong gia đình, không dùng chung đồ dùng cá nhân, rửa tay trước và sau chăm sóc trẻ, vệ sinh môi trường.
- Cho trẻ nhập viện khi: người nhà lo lắng, nhà xa, không đủ điều kiện theo dõi.
- Tái khám mỗi 1 - 2 ngày trong 7-10 ngày đầu của bệnh. Trẻ có sốt phải tái khám mỗi ngày cho đến khi hết sốt ít nhất 48 giờ.
- Hướng dẫn cha mẹ, người chăm sóc dấu hiệu nặng cần đưa trẻ tái khám ngay. Trẻ cần tái khám ngay khi có ≥ 1 dấu hiệu:
+ Sốt trên 39°C hoặc kéo dài trên 48 giờ.
+ Nôn ói nhiều.
+ Lừ đừ hoặc kích thích.
+ Không bú hoặc ăn bú quá ít.
+ Giật mình.
+ Thở nhanh, khó thở.
+ Da nổi vân tím (nổi bông).
+ Hôn mê, co giật.
+ Trẻ có dấu hiệu bất thường hoặc cha mẹ lo lắng.
3.2. Độ 2: Tay chân miệng có biến chứng thần kinh
Điều trị nội trú tại bệnh viện
3.2.1. Độ 2a: Tay chân miệng có biến chứng thần kinh
(nên bố trí, sắp xếp các trẻ bị bệnh TCM có cùng phân độ vào cùng phòng để thuận lợi theo dõi).
- Điều trị như độ 1.
- Phenobarbital uống 5-7 mg/kg/ngày chia 2 lần.
- Trường hợp trẻ sốt cao không đáp ứng tốt với Paracetamol có thể phối hợp Ibuprofen 5-10 mg/kg/lần mỗi 6 - 8 giờ nếu cần (dùng xen kẽ với các lần sử dụng Paracetamol). Tổng liều tối đa của Ibuprofen là 40 mg/kg/ngày, Paracetamol là 60 mg/kg/ngày. Không dùng thuốc Aspirin.
- Theo dõi sát để phát hiện dấu hiệu chuyển độ, hướng dẫn người nhà (thân nhân) dấu hiệu chuyển độ và báo bác sĩ và điều dưỡng khi có dấu hiệu chuyển độ.
- Theo dõi sinh hiệu: mạch, nhiệt độ, nhịp thở, tri giác, SpO2 mỗi 6-12 giờ. Tất cả trẻ có mạch nhanh hoặc mạch chậm phải đo huyết áp.
- Cho trẻ nằm phòng theo dõi bệnh nhân nặng (theo dõi mỗi 4-6 giờ trong 24 giờ đầu) khi trẻ có ≥ 1 yếu tố nguy cơ diễn tiến nặng:
+ Li bì, hoặc sốt trên 3 ngày hoặc sốt cao > 39°C.
+ Còn biểu hiện giật mình trong 24 - 72 giờ trước đó.
+ Nôn ói nhiều.
+ Đường huyết > 160 mg% (8,9 mmol/L).
+ Bạch cầu tăng > 16 G/L.
+ Tiểu cầu > 400 G/L.
3.2.2. Độ 2b: Tay chân miệng có biến chứng thần kinh nặng
(sắp xếp điều trị tại phòng cấp cứu hoặc hồi sức).
- Nằm đầu cao 30 độ.
- Thở oxy qua mũi tối đa 61/phút.
- Hạ sốt nếu trẻ có sốt.
- Phenobarbital 10-20 mg/kg truyền tĩnh mạch trong 30 phút. Lặp lại sau 8-12 giờ khi cần (tổng liều không quá 40mg/kg/ngày).
- Immunoglobulin: dùng 1 liều duy nhất
+ Nhóm 2: Immunoglobulin lg/kg/ngày truyền tĩnh mạch chậm trong 6 - 12 giờ.
(Phụ lục 2: Cân nặng hiệu chỉnh sử dụng bù dịch, thở máy, liều lượng thuốc Immunoglobulin, ở trẻ em thừa cân béo phì)
* Lưu ý: chỉ dùng liều 2 sau 24 giờ nếu diễn tiến nặng hơn
+ Nhóm 1: không chỉ định Immunoglobulin.
* Lưu ý: nếu triệu chứng không giảm sau 6 giờ điều trị bằng phenobarbital thì cần xem xét chỉ định Immunoglobulin. Đối với những trẻ không đáp ứng với phenobarbital, trẻ vẫn còn giật mình liên tục, bứt rứt không yên, cần theo dõi sát, đánh giá dấu hiệu chuyển độ 3.
- Xem xét chống phù não (Độ 2b - nhóm 2)
+ Nằm đầu cao 30 độ.
+ Hạn chế dịch (tổng dịch bằng 1/2 - 3/4 nhu cầu bình thường).
+ Thở máy tăng thông khí giữ PaCO2 từ 35 - 40 mmHg và duy trì PaO2 từ 80 - 100 mmHg.
+ Truyền tĩnh mạch Mannitol hoặc Natriclorid 3%.
- Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, kiểu thở, tri giác, ran phổi, SpO2 (tất cả trẻ có mạch nhanh hoặc mạch chậm phải đo huyết áp) mỗi 1-3 giờ trong 6 giờ đầu, sau đó theo chu kỳ 4 - 6 giờ.
3.3. Độ 3: Tay chân miệng biến chứng rối loạn thần kinh thực vật nặng
(Điều trị tại đơn vị hồi sức tích cực)
3.3.1. Thở oxy qua mũi tối đa 6 lít/phút, sau 30-60 phút nếu đáp ứng kém nên đặt nội khí quản giúp thở sớm.
3.3.2. Chỉ định đặt nội khí quản và thở máy
- Bệnh tay chân miệng độ 4
- Bệnh tay chân miệng độ 3 kèm theo một trong các biểu hiện sau:
+ Thở bất thường: cơn ngưng thở, thở bụng, thở nông, khò khè, thở rít hít vào, rút lõm ngực.
+ Thở nhanh > 70 lần/phút (khi trẻ nằm yên, không sốt).
+ Rối loạn thần kinh thực vật nặng: SpO2 dao động, da xanh tái, vã mồ hôi, mạch nhanh > 180 lần/phút (trẻ nằm yên, không sốt).
+ Gồng chi hoặc hôn mê (Glassgow < 10 hoặc mức P thang điểm AVPU).
3.3.3. Phenobarbital 10 - 20 mg/kg truyền tĩnh mạch trong 30 phút. Lặp lại sau 8-12 giờ khi cần (tổng liều không quá 40mg/kg/ngày).
3.3.4. Immunoglobulin
- Gammaglobulin 1g/kg/ngày truyền tĩnh mạch chậm trong 6 - 12 giờ. Dùng 1 liều duy nhất.
- Sử dụng cân nặng hiệu chỉnh ở trẻ dư cân béo phì.
(Phụ lục 2: cân nặng hiệu chỉnh sử dụng bù dịch, thở máy, liều lượng thuốc Immunoglobulin ở trẻ em thừa cân béo phì).
- Chỉ dùng liều 2 sau 24 giờ nếu diễn biến nặng hơn.
3.3.5. Dobutamin
- Chỉ định khi suy tim mạch nhanh > 170 lần/phút và không có tăng huyết áp.
- Liều khởi đầu 5µg/kg/phút truyền tĩnh mạch, tăng dần 1 - 2,5µg/kg/phút mỗi 15 phút cho đến khi có cải thiện lâm sàng; liều tối đa 20µg/kg/phút (không dùng Dopamin).
3.3.6. Milrinone
- Chỉ định khi tăng huyết áp: huyết áp tâm thu tăng
+ Trẻ dưới 12 tháng HA ≥ 110mmHg
+ Trẻ từ 12 tháng đến < 24 tháng HA ≥ 115mmHg
+ Trẻ ≥ 24 tháng HA ≥ 120 mmHg
- Liều lượng:
+ Milrinone truyền tĩnh mạch 0,4 - 0,75 µg/kg/phút chỉ dùng khi HA cao và trong 24 - 72 giờ.
+ Nếu huyết áp ổn định (HA tâm thu 100 - 110 mmHg) trong 12-24 giờ, giảm dần liều Milrinone 0,1 µg/kg/phút mỗi 30 - 60 phút cho đến liều tối thiểu 0,25 µg/kg/phút. Nếu huyết áp ổn định ở liều tối thiểu này trong ít nhất 6 giờ thì xem xét ngưng Milrinone.
+ Ngưng ngay Milrinone nếu: HA tâm thu < 90 mmHg (trẻ < 12 tháng), HA tâm thu <100 mmHg (trẻ ≥ 12 tháng).
3.3.7. Điều chỉnh rối loạn nước, điện giải, toan kiểm, điều trị hạ đường huyết.
3.3.8. Hạ sốt tích cực.
a) Chỉ định: sốt cao liên tục ≥ 39,5 độ C, không đáp ứng với thuốc hạ sốt Paracetamol kết hợp Ibuprofen và lau mát hạ sốt sau 12 giờ.
b) Cách thực hiện hạ sốt tích cực:
- Lau mát hạ sốt.
- Paracetamol 10-15 mg/kg/lần truyền tĩnh mạch chậm trong 15 phút.
- Trường hợp đang thở máy
+ Rửa dạ dày bằng NaCl 0,9% lạnh, ± kết hợp thụt tháo NaCl 0,9% lạnh khi còn sốt > 40 độ C.
+ Nếu thất bại với tất cả các biện pháp trên (thân nhiệt vẫn còn > 40 độ C sau 4 - 6 giờ): xem xét Methyl prednisolone 10 mg/kg/lần truyền tĩnh mạch chậm trong 30 phút x 2 lần/ngày. Theo dõi sát HA khi truyền. Thời gian sử dụng Methyl prednisolone đến khi kiểm soát được thân nhiệt, tối đa 3 ngày.
3.3.9. Điều trị co giật (nếu có)
Midazolam 0,15 mg/kg/lần hoặc Diazepam 0,2 - 0,3 mg/kg truyền tĩnh mạch chậm, lặp lại sau 10 phút nếu còn co giật (tối đa 3 lần).
3.3.10. Chỉ định đo và theo dõi huyết áp động mạch xâm lấn
- Bệnh tay chân miệng độ 4.
- Bệnh tay chân miệng độ 3 có chỉ định truyền thuốc vận mạch hay được đặt nội khí quản.
3.3.11. Lọc máu liên tục
a) Chỉ định lọc máu liên tục
Bệnh tay chân miệng nặng độ 3 hoặc độ 4 đang thở máy kèm một trong các tiêu chuẩn sau:
- Sốc không đáp ứng với các biện pháp chống sốc sau 1 - 2 giờ và HA trung bình ≥ 50 mmHg.
- Sốt cao liên tục thất bại với tất cả các biện pháp điều trị hạ sốt tích cực sau 6 - 12 giờ.
- Nhịp tim nhanh > 180 lần/phút (không sốt) và da nổi vân tím (bông) dù huyết áp bình thường hoặc tăng.
b) Không chỉ định lọc máu liên tục khi: hạ thân nhiệt, đồng tử dãn, huyết áp trung bình dưới 50mmHg.
c) Cài đặt các thông số trên máy:
- Chế độ lọc máu: CVVH.
- Tốc độ bơm máu: 4 - 6 ml/kg/phút.
- Tốc độ dịch thay thế 40 ml/kg/giờ.
3.3.12. Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, tri giác, ran phổi, SpO2, mỗi 30-60 phút trong 2 giờ đầu sau đó 1 - 2 giờ. Nếu có điều kiện nên theo dõi huyết áp động mạch xâm lấn.
4.4. Độ 4: Tay chân miệng suy hô hấp tuần hoàn nặng
(Điều trị tại các đơn vị hồi sức tích cực)
4.4.1. Đặt nội khí quản thở máy
a) An thần khi đặt nội khí quản
- Midazolam 0,1mg/kg (TM) hoặc Diazepam 0,2 mg/kg (TMC) hoặc Fentanyl 1 - 2 mcg/kg.
- Không sử dụng Ketamin do nguy cơ tăng áp lực nội sọ.
b) Cài đặt máy thở ban đầu và điều chỉnh thông số máy thở
|
Cài đặt thông số máy thở ban đầu |
|
|
Thông số |
Kiểm soát áp lực |
|
Áp lực thở vào IP (cmH2O) |
12-20 cmH2O sao cho VT từ 6 - 8 ml/kg cân nặng. Trẻ dư cân béo phì sử dụng cân nặng hiệu chỉnh, (Phụ lục 2: Cân nặng hiệu chỉnh sử dụng bù dịch, thở máy, liều lượng Immunoglobulin ở trẻ em thừa cân béo phì) |
|
Tần số thở (lần/phút) |
Trẻ < 2 tuổi: 25 - 30; Trẻ 2 - 8 tuổi: 20 - 25; Trẻ > 8 tuổi: 15-20 |
|
Tỉ lệ I/E |
1/2 |
|
FiO2 (%) |
60 -100 |
|
PEEP (cmH2O) |
6 - 8 |
c) Mục tiêu cần đạt: SpO2: 94 - 98%; PaO2: 80 - 100 mmHg; PaCO2: 30 - 35 mmHg; Áp lực đỉnh ≤ 30 cmH2O.
4.4.2. Chống sốc: sốc do viêm cơ tim hoặc tổn thương trung tâm vận mạch ở thân não
a) Thiết lập đường truyền tĩnh mạch hoặc tiêm tủy xương nếu thất bại tiêm tĩnh mạch ngoại biên sau 10-15 phút.
b) Dobutamine truyền TM liều bắt đầu 5µg/kg/phút.
c) Nếu có dấu hiệu lâm sàng của phù phổi
+ Ngừng ngay dịch truyền nếu đang truyền dịch.
+ Đo áp lực tĩnh mạch trung ương, huyết áp động mạch xâm lấn.
+ Tăng liều Dobutamine 5 - 20 µg/kg/phút.
d) Nếu không có dấu hiệu lâm sàng của phù phổi
- Test dịch truyền: LR/NS 5ml/kg/15phút.
(Phụ lục 2: Cân nặng hiệu chỉnh sử dụng bù dịch, thở máy, liều lượng thuốc Immunoglobulin ở trẻ em thừa cân béo phì).
- Đo áp lực tĩnh mạch trung ương, huyết áp động mạch xâm lấn, đặt thông tiểu.
+ Chỉ định đo áp lực tĩnh mạch trung ương:
o Sốc.
o Viêm cơ tim.
o Phù phổi.
+ Chỉ định đo và theo dõi huyết áp động mạch xâm lấn
o Bệnh tay chân miệng độ 4.
o Bệnh tay chân miệng độ 3 có chỉ định truyền thuốc vận mạch hay được đặt nội khí quản.
e) Đánh giá đáp ứng hồi sức
- Nếu sốc cải thiện
+ Duy trì dịch LR/NS 5 - 10ml/kg/giờ và tiếp tục truyền tĩnh mạch Dobutamine.
+ Mục tiêu cần đạt: CVP 6-14 cmH2O, HATT ≥ 100 mmHg, HATB ≥ 50 - 65 mmHg, ScvO2 ≥ 70%, Lactate < 2 mmol/L.
- Nếu còn sốc
+ Dịch truyền LR/NS 5 ml/kg/15 phút tối đa 3 lần (trong giờ đầu) sau đó điều chỉnh tốc độ theo hướng dẫn CVP và đáp ứng lâm sàng, theo dõi sát dấu hiệu quá tải, phù phổi cấp.
+ Xem xét chỉ định cao phân tử nếu còn sốc.
+ Siêu âm đánh giá phân suất tổng máu EF, đường kính tĩnh mạch chủ dưới. Nếu có điều kiện đo cung lượng tim liên tục, kháng lực mạch máu hệ thống, các chỉ số SVV, PPV để hỗ trợ hồi sức sốc.
+ Dobutamine 20 µg/kg/phút, phối hợp Adrenaline 0,1 - 0,3 µg/kg/phút (tối đa 1 µg/kg/phút) hay Noradrenaline 0,1-1 µg/kg/phút, dưới hướng dẫn CVP, huyết áp động mạch xâm lấn.
4.4.3. Điều trị rối loạn điện giải, hạ đường huyết, rối loạn kiềm toan, RL đông máu, và chống phù não (nếu có).
4.4.4. Immunoglobulin:
- Chỉ định Immunoglobulin: sau hồi sức sốc và khi huyết áp trung bình ≥ 50 mmHg.
- Gammaglobulin 1g/kg/ngày truyền tĩnh mạch chậm trong 6 - 12 giờ. Dùng 1 liều duy nhất.
- Sử dụng cân nặng hiệu chỉnh ở trẻ dư cân béo phì.
4.4.5. Lọc máu liên tục
(Xem phần lọc máu liên tục đối với bệnh tay chân miệng độ 3).
4.4.6. ECMO: VA-ECMO (nếu có điều kiện)
a) Chỉ định ECMO: khi có ≥ 1 tiêu chuẩn sau:
- Tay chân miệng độ IV thất bại sau 6-12 giờ với lọc máu; huyết động chưa ổn định, liều thuốc vận mạch cao (VIS > 50), EF < 30%, chỉ số tim thấp, men tim tăng cao, toan chuyển hoá kéo dài pH < 7,15; lactate máu > 5mmol/L, nước tiểu < 0,5ml/kg/giờ.
- Rối loạn nhịp ảnh hưởng huyết động kém đáp ứng với điều trị thuốc chống loạn nhịp, sốc điện, máy tạo nhịp.
(Xin ý kiến thông qua hội chẩn Bệnh viện).
b) Không chỉ định ECMO
- Hôn mê sâu, đồng tử dãn, hạ thân nhiệt
- Tiên lượng di chứng thần kinh nặng.
4.4.7. Kháng sinh: chỉ dùng kháng sinh khi có bội nhiễm hoặc chưa loại trừ các bệnh nhiễm khuẩn nặng khác.
4.4.8. Điều trị loạn nhịp tim nếu có (điều trị rung thất, cơn nhịp nhanh thất mất mạch).
4.4.9. Theo dõi
+ Mạch, nhiệt độ, huyết áp, nhịp thở, tri giác, ran phổi, SpO2, nước tiểu mỗi 15-30 phút đến khi ổn định, sau đó theo dõi mỗi giờ trong 6 giờ đầu.
+ Áp lực tĩnh mạch trung tâm, huyết áp động mạch xâm lấn mỗi 1 - 2 giờ.
IV. CHĂM SÓC ĐIỀU DƯỠNG BỆNH TAY CHÂN MIỆNG
Tại phòng khám và khoa điều trị cần có lưu đồ chăm sóc bệnh tay chân miệng giúp điều dưỡng phân độ đúng và chăm sóc phù hợp theo phân độ.
(Phụ lục 3: Lưu đồ chăm sóc bệnh tay chân miệng).
V. TIÊU CHUẨN XUẤT VIỆN
a) Bệnh tay chân miệng có biến chứng nặng (độ 2b, độ 3, độ 4) đủ 4 điều kiện sau:
- Ổn định lâm sàng.
- Ổn định về các biến chứng và di chứng.
- Không cần hỗ trợ hô hấp.
- Ăn uống được qua đường miệng hoặc ăn qua ống thông dạ dày.
b) Bệnh tay chân miệng điều trị nội trú độ 1, độ 2a đủ 4 điều kiện sau:
- Không sốt ít nhất 24 giờ liên tục (không sử dụng thuốc hạ sốt).
- Không còn các biểu hiện lâm sàng phân độ nặng từ 2a trở lên ít nhất 48 giờ.
- Ăn được qua đường miệng.
- Có điều kiện theo dõi tại nhà và tái khám ngay nếu có diễn tiến nặng (nếu chưa đến ngày thứ 8 của bệnh, tính từ lúc khởi phát bệnh).
VI. PHÒNG BỆNH
1. Nguyên tắc phòng bệnh
- Trên thế giới hiện nay đã có vắc xin phòng bệnh.
- Áp dụng các biện pháp phòng ngừa chuẩn và phòng ngừa đối với bệnh lây qua đường tiêu hoá, đặc biệt chú ý tiếp xúc trực tiếp với nguồn lây.
2. Phòng bệnh tại các cơ sở y tế
- Cách ly theo nhóm bệnh.
- Nhân viên y tế: mang khẩu trang, rửa, sát khuẩn tay trước và sau khi chăm sóc.
- Khử khuẩn bề mặt, giường bệnh, buồng bệnh bằng Cloramin B 2%. Lưu ý khử khuẩn các ghế ngồi của bệnh nhân và thân nhân tại khu khám bệnh.
- Xử lý chất thải, quần áo, khăn trải giường của bệnh nhân và dụng cụ chăm sóc sử dụng lại theo quy trình phòng bệnh lây qua đường tiêu hoá.
3. Phòng bệnh ở cộng đồng
- Vệ sinh cá nhân, rửa tay bằng xà phòng (đặc biệt sau khi thay quần áo, tã, sau khi tiếp xúc với phân, nước bọt).
- Rửa sạch đồ chơi, vật dụng, sàn nhà.
- Lau sàn nhà bằng dung dịch khử khuẩn Cloramin B 2% hoặc các dung dịch khử khuẩn khác.
- Hạn chế tiếp xúc trẻ bệnh tại nhà.
- Không đến nhà trẻ, trường học, nơi các trẻ chơi tập trung trong 7 - 10 ngày đầu của bệnh.
Phụ lục 1: PHIẾU ĐÁNH GIÁ, PHÂN ĐỘ VÀ XỬ TRÍ BỆNH TAY CHÂN MIỆNG
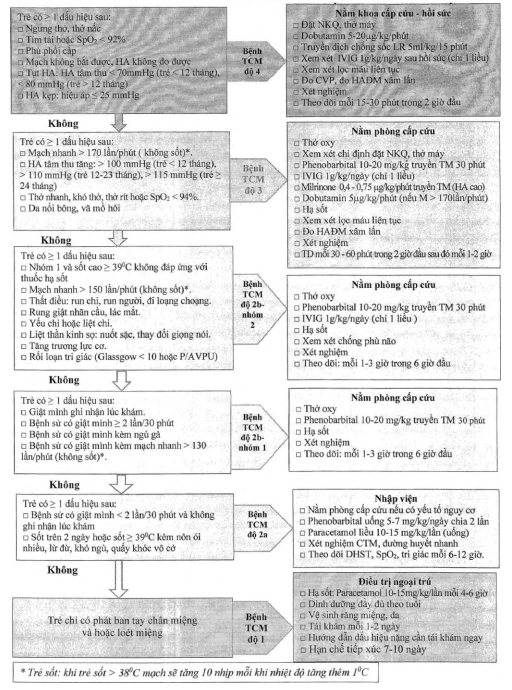
Phụ lục 2: CÂN NẶNG HIỆU CHỈNH SỬ DỤNG BÙ DỊCH, THỞ MÁY, LIỀU LƯỢNG THUỐC IMMUNOLOBULINE Ở TRẺ EM THỪA CÂN HOẶC BÉO PHÌ
Cân nặng hiệu chỉnh ở trẻ em thừa cân hoặc béo phì khuyến cáo áp dụng tính cân nặng khi:
1. Bù dịch: chỉ ước tính cho những giờ đầu và nên đo áp lực tĩnh mạch trung tâm, siêu âm đánh giá tĩnh mạch chủ dưới (nếu có khả năng) để theo dõi trong khi bù dịch.
2. Thở máy: tính Vt ml/kg cân nặng hiệu chỉnh.
3. Tính liều lượng thuốc Immunoglobulin.
Phụ lục 3: LƯU ĐỒ CHĂM SÓC BỆNH TAY CHÂN MIỆNG ĐÁNH GIÁ BỆNH NHÂN TAY CHÂN MIỆNG